Grand angle
Publié le
22 déc 2023
Lecture 10 mins
Traitement endovasculaire des lésions de la bifurcation carotidienne - Aspects techniques et indications
Jimmy DAVAINE, CHU de la Pitié-Salpêtrière, Paris
Le traitement endovasculaire des lésions de la bifurcation carotidienne a vu le jour à la fin des années 1980. L’engouement initial a été largement tempéré par le taux élevé d’accidents vasculaires cérébraux (AVC) observés (4 à 6 %). Puis l’arrivée des filtres a suscité un regain d’intérêt pour la technique. L’histoire encore récente du stenting carotidien, marquée par plusieurs célèbres essais cliniques, est en cours d’écriture, car sa place exacte n’est toujours pas définie. Technique clivante, il y a les « pro » et les « anti », en partie sans doute en raison du territoire concerné, le cerveau, comparable à nul autre, ni à un rein ni à un orteil. En tant qu’interventionnels, les aspects techniques vont vous intéresser et nous débuterons par cela. En tant que praticiens, vous avez le souci de la bonne indication et c’est par cela que nous continuerons.
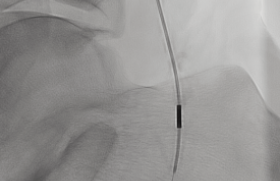
Les pionniers de la technique y ont vu une alternative pour les patients très fragiles, les non chirurgiens une opportunité d’élargir leurs indications, d’autres y ont vu un progrès technique, et l’industrie a joué son rôle dans son essor. La grande majorité des travaux conclut à un risque d’accidents neurologiques précoces (AVC mineurs) plus élevé qu’avec la chirurgie ouverte. C’est aussi cette notion de « petits » infarctus cérébraux et de ses conséquences cliniques, qui divise. Enfin, ajoutant une inconnue à cette équation déjà complexe, il y a l’indication thérapeutique elle-même, au-delà du choix technique, qui est devenue incertaine. Est-ce que je vais rendre service à ce patient en l’opérant (chirurgie ou stent) ? Aspects techniques Le traitement médical Basé sur la bi-antiagrégation plaquettaire : Kardégic ® entre 75 et 300 mg + Clopidogrel ® 75 au moins 3 jours avant l’intervention (dose de charge possible de 300 mg le jour de l’intervention). L’association est maintenue 4 à 6 semaines après le geste puis 1 un agent antiplaquettaire (AAP) à vie. Conditionnement Sous anesthésie locale idéalement, avec monitoring continu de la pression artérielle. Des méthodes complémentaires seront variablement utilisées selon les équipes au rang desquelles on peut citer : l’EEG ou le Doppler transcrânien. La gestion par l’anesthésiste est essentielle pour prendre en charge les hypodébits, hypotensions, bradychardies sévères qui sont liés à la distension des baro-récepteurs, en particulier en cas de lésion calcifiée. Une dose de 100 UI/kg d’héparine sera administrée en peropératoire. Abord La voie fémorale est la plus courante avec un introducteur de 6Fr. La voie cervicale permet d’éviter la navigation dans la crosse (TCAR : Trans carotid artery revascularization). L’abord carotidien permet le clampage de la carotide primitive proximale. Il n’y a pas d’étude randomisée comparant voies fémorale et carotidienne, mais cette dernière dans les registres semble associée à un taux faible d’événements neurologiques. La voie radiale, au prix d’un matériel dédié, permet de réduire le risque hémorragique et d’envisager un geste sans arrêt des anticoagulants. Accès Un introducteur long de 90 cm de 6Fr est positionné dans l’aorte thoracique descendante dans lequel une sonde est introduite qui permet d’accéder à la carotide commune (Headhunter, Simmons 1, VS4, JB1, etc.) avec un guide souple 0.035. On peut aussi utiliser le couple Aptus et sonde (MPA, KMP, BER2, etc.). Un guide rigide introduit dans l’artère carotide externe peut aider la progression de l’introducteur dans la carotide commune. Par ailleurs, un guide 0.014’ dans la carotide externe en parallèle ( buddy wire) augmente la stabilité. La mise en place du stent se fait sur un guide 0.014’ avec extrémité souple. L’artériographie à ce stade permettra de valider au mieux le planning préopératoire et le choix du stent. L’environnement d’imagerie adéquat s’impose de nos jours. Filtres Ce sont les Embolic protection devices (EPD). Leur utilisation a montré une réduction du risque neurologique peropératoire et conditionne aux États-Unis le remboursement de la procédure. Ils sont distaux, nécessitant un franchissement de la lésion pour leur mise en place, ou proximaux, permettant d’interrompre, voire d’inverser le flux dans la carotide sans traverser la lésion (système ENROUTE ®, TCAR) (figure 1). Figure 1. Système TCAR ENROUTE © ( Silk Road Medical). Après un court abord de la carotide primitive, un shunt externe permet d’aspirer le flux carotidien et de réinjecter le sang dans la veine fémorale ou la veine jugulaire. La pompe fonctionne en flux élevé ou bas et un système de filtre existe sur le shunt pour capturer les débris. Ce système existe aussi par voie fémorale. À noter que certains patients tolèrent mal l’inversion de flux et qu’il n’est pas utilisable en cas de pathologie de l’artère carotide commune, d’occlusion de l’artère carotide externe et d’occlusion controlatérale. Pré- et postdilatation Non obligatoires. La prédilatation peut aider au passage du filtre et à la mise en place du stent en cas de lésion serrée mais, dans ce cas, on pourra préférer un système de protection proximale. Elle est à risque d’emboles, de dissection et de bradycardie. La postdilatation augmente le risque d’instabilité hémodynamique. Elle sera au mieux strictement limitée à la zone sténosée et, dans tous les cas, il faut éviter la surdilatation (ballons de faible calibre : 2,5 à 4 mm). Les stents (figure 2) Figure 2. Différents types de stents carotidiens : cellules ouvertes, fermées, dual mesh, stents dégressifs. A : stent ENROUTE © ( Silk Road Medical), hybride (cellules ouvertes fines), se voulant conformable. B : le stent Roadsaver ® (Terumo) avec deux couches de cellules fermées (interne) et ouvertes (externe). C : le stent Wallstent ® (Boston scientific) est à cellules fermées. Auto-expansibles en acier inoxydable ou en nitinol. À cellules fermées (meilleure couverture de la plaque) ou ouvertes (plus flexibles). Les études suggèrent que les premiers retiendraient mieux les débris de plaques, en particulier ceux inférieurs à 100 microns qui passent au travers des filtres. Le diamètre correspond au plus large diamètre à couvrir, soit en général l’artère carotide commune. Des stents dégressifs sont aussi disponibles. Enfin, il existe des stents à double maillage, un interne à cellules ouvertes et un externe à cellules fermées, combinant les avantages des deux systèmes (Roadsaver ® de chez Terumo et le CGuard ® de chez InspireMD). Les données préliminaires semblent encourageantes avec des études sur quelques centaines de patients rapportant des taux d’événements neurologiques précoces allant de 0 à 2,5 % à 30 jours. L’artériographie finale permet de contrôler le bon positionnement, l’absence de plicature, sténose résiduelle, vasospasme et étudie la circulation intracérébrale. L’expérience est fondamentale et 12 procédures par an représentent un seuil minimal pour un opérateur selon les dernières recommandations de la Société européenne. Les complications : les connaître et les gérer L’AVC : le problème En grande majorité ischémiques et ipsilatéraux. Dus à des emboles, ils peuvent nécessiter le recours à une thrombectomie mécanique. Dus à une thrombose (au sein du stent, en distalité), il faudra discuter la conversion chirurgicale ou la thrombolyse/thromboaspiration, selon le contexte. Dans tous les cas, une proximité neuroradiologique est de mise. Les autres causes sont la dissection, le syndrome d’hyperdébit et la rare hémorragie intracrânienne. La plicature de stent Visible sur l’artériographie finale. Non excessive, elle peut être surveillée et évoluer favorablement en 3 à 6 mois du fait du remodelage artériel. L’hyperperfusion Un à 2 % des cas, en rapport avec un œdème cérébral, survenant dans les heures suivant l’intervention. Il faut éviter l’hypertension dans ce cas. L’hypotension Favorisée par la postdilatation, on la traite par le remplissage, l’arrêt préopératoire des antihypertenseurs (l’atropine). Elle peut survenir dans les 48 heures suivant le stenting. Les micro-emboles Souvent infracliniques, leur impact en particulier sur les fonctions cognitives reste discuté. Les complications cardiaques Plus faibles qu’après une chirurgie ouverte, un des avantages de l’endovasculaire. Les complications d’accès Non spécifiques. L’insuffisance rénale Non spécifique. Les fractures de stent Leur incidence (environ 10 %) et leurs conséquences sont peu documentées. La resténose L’étude CAVATAS rapporte 30 % de resténose à 10 ans (11 % dans le groupe chirurgie ouverte) et l’étude CREST 6 % à 2 ans ( vs 6,3 % en chirurgie). Dans la littérature des facteurs comme le sexe féminin, le diabète et la dyslipémie seraient favorisants. Les resténoses serrées symptomatiques sont à prendre en charge. Indications : pour qui est cette technique ou plutôt à qui ne surtout pas la proposer ? Question essentielle, garant de bons résultats. Les données sont encore limitées et les recommandations situent la chirurgie comme la technique de référence et le stenting comme une alternative à considérer, dans un environnement expert, principalement du fait d’un surrisque neurologique à la phase précoce. On est tenté de proposer un stenting aux patients les plus fragiles ayant de lourdes comorbidités cardiaques, coronaires (en attente de revascularisation) ou respiratoires. Ou ; bien à ceux ayant une caractéristique anatomique défavorable à la chirurgie comme un cou radique, une trachéotomie, une bifurcation carotidienne haute, une resténose. La calcification circonférentielle d’une lésion constitue une contre-indication. On peut séparer les patients symptomatiques et asymptomatiques. • Patients asymptomatiques (tableau 1) Les essais randomisés contrôlés ont montré un taux supérieur d’événements neurologiques, d’événements neurologiques/décès dans le groupe stenting par rapport au groupe chirurgie dans les 30 jours. En revanche, on a noté moins d’infarctus du myocarde en faveur du stenting (ACT-1, CREST-1, ACST-2). Dans ces études, la grande majorité des procédures se faisait par voie fémorale. Sur le long terme, il n’y a pas de différence entre chirurgie et endovasculaire. Pour les sténoses asymptomatiques (60-99 %), la question essentielle est de savoir lesquelles doivent être opérées (les plus à risque, mais cela dépasse le champ du présent article). La chirurgie reste la référence. Le bon candidat au stenting est fragile, n’a pas de contre-indication anatomique. La resténose rentre typiquement dans ce cas de figure. Le taux de complications (AVC/décès) de l’équipe doit être inférieur à 3 %. • Patients symptomatiques (tableau 2) Les données de la dizaine d’essais randomisés disponibles, dont les 4 principaux (EVA-3S, SPACE, ICSS, CREST), indiquent que les taux d’AVC, d’AVC/décès, de décès/AVC majeurs et de décès/AVC/IDM sont supérieurs avec le stenting par rapport à la chirurgie ouverte. Il existe en particulier
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
Si vous n'êtes pas encore inscrit au site,