Publié le
Lecture 10 mins
Quel suivi pour les prothèses valvulaires ?
E. BOUVIER, Service de cardiologie et chirurgie cardiaque, Hôpital Jacques Cartier, Massy
Les récentes mises à jour des recommandations internationales précisent rythme et éléments de surveillance selon le type de valve. En cas d’anomalie du bilan clinique et ETT, d’autres explorations morphologiques participent au diagnostic, en premier lieu l’ETO, mais aussi désormais les techniques d’imagerie en coupe et notamment le scanner cardiaque.
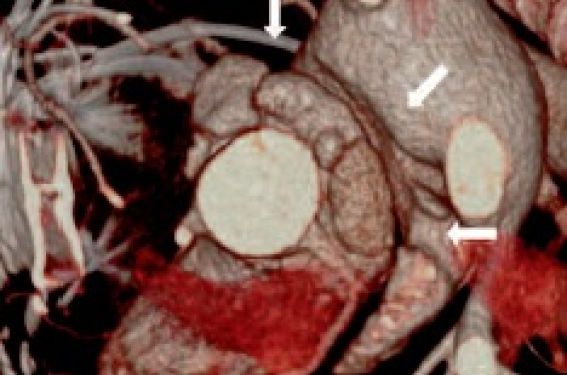
Types de prothèses valvulaires Valves mécaniques (VM) Désormais à double ailette en carbone, elles nécessitent les AVK efficaces à vie, sans place pour les nouveaux anticoagulants. L’INR cible dépend de facteurs de risque associant : modèle, position, antécédents thromboemboliques, ACFA, sténose mitrale, FEVG 35 %. Contrairement à l’ESC, les recommandations ACC-AHA conseillent d’ajouter systématiquement une dose faible d’aspirine (75-100 mg) même en l’absence d’athérosclérose. Prothèses biologiques chirurgicales (BP) Avec ou plus rarement sans armature (stentless), animales ou plus rarement humaines (homogreffe), ne nécessitant un traitement antiagrégant ou anticoagulant que pendant 3 mois postopératoires. Actuellement, en position aortique, l’ESC recommande plutôt l’aspirine (classe IIa versus IIb) ; en position mitrale ou tricuspide, les AVK sont nécessaires. Prothèses percutanées (TAVI) Associant une armature métallique analogue à un stent vasculaire et des tissus biologiques, elles se rapprochent plus des BP. Les études de commercialisation réalisées avec une bithérapie antiagrégante ont incité l’ESC à recommander ce traitement pendant 6 mois malgré le faible niveau de preuve. L’évolution à long terme de ces valves, probablement proches des BP, reste à confirmer, et l’incidence des thromboses et endocardite infectieuse (EI) est encore faiblement documentée. Mécanismes et étiologies des dysfonctions Les dysfonctions de prothèse valvulaire (DPV) correspondent aux deux fonctions de la valve. Dysfonction sténosante En l’absence de toute défaillance, il existe un certain degré de sténose valvulaire car la PV ne restaure jamais un orifice aussi large que l’orifice natif, notamment en raison de l’armature. À l’extrême, cet écart de surface entre la valve native et la PV implantée peut conduire à une inadéquation avec les besoins de débit cardiaque du patient, appelée Mismatch Patient-Prothèse (MPP), lorsque la surface calculée est 0,85 cm 2/m 2 en position aortique et 1,2 cm 2/m 2 en position mitrale (MPP sévère pour une surface aortique 0,65 cm 2/m 2 et mitrale 0,9 cm 2/m 2). Cette situation doit être prévenue systématiquement en préopératoire par le calcul de la surface indexée d’après les mesures constructrices de l’orifice et la surface corporelle du patient, notamment quand la taille de l’anneau valvulaire est modeste. De façon pathologique, le gradient peut s’élever secondairement en raison : - de la perte de mobilité des éléments mobiles et/ou une obstruction par une thrombose ou des végétations d’EI ; - la dégénérescence d’une BP, plus ou moins calcifiée ; - la présence d’un obstacle sous/supravalvulaire qui peut parfois altérer le jeu valvulaire : le pannus ; - un hyperdébit valvulaire : hyperdébit cardiaque (anémie, fièvre, hyperthyroïdie, fistule, cirrhose) ou fuite prothétique majorant le débit antérograde ; l’index de perméabilité et la surface fonctionnelle sont alors normaux car l’ITV sous-aortique est augmenté. L’élévation du gradient mesuré sera rarement imputable à un gradient localisé dans le jet central d’une VM à double ailette ou à un phénomène de restitution de pression dans une petite aorte, tous deux sans valeur pathologique. Dysfonction fuyante De façon analogue à l’obstruction, des fuites physiologiques peuvent exister dès le postopératoire immédiat et ne représenter aucun risque significatif. Il s’agit notamment des microfuites intraprothétiques dites de lavage d’une VM. Les fuites paraprothétiques minimes (grade 1) sur TAVI ne semblent pas associées à un pronostic péjoratif. De façon pathologique, une fuite peut apparaître ou se majorer secondairement : - fuite intraprothétique : par dégénérescence, thrombose ou EI ; - fuite paraprothétique : par désinsertion sur EI ou sur des tissus fragiles aseptiques. Notamment dans ce dernier cas, aux symptômes cardiaques liés à la DPV peuvent s’ajouter les signes cliniques et biologiques d’une anémie hémolytique (asthénie, pâleur/ictère, hémoglobinurie), documentée par les dosages d’hémoglobine, schizocytes, LDH et haptoglobine. Dans les thromboses, dégénérescences et EI, les deux types de dysfonctions peuvent s’associer. Stratégie de surveillance Conformément aux recommandations ESC, le suivi systématique des PV après la sortie de l’hôpital comporte : Un bilan initial, 6 à 12 semaines après la chirurgie : examen clinique, radiographie de thorax, ECG, bilan biologique et échographie cardiaque transthoracique (ETT). Cette échographie initiale servira de véritable carte d’identité de la PV, permettant de préciser ses caractéristiques basales à distance des facteurs perturbants périopératoires (échogénicité dégradée, anémie, tachycardie, voire fièvre). Gradients et surface fonctionnelle serviront ainsi de référence pour le suivi. C’est surtout à ce stade que le MPP peut être évoqué. Une surveillance cardiologique à vie : examen clinique annuel systématique et plus souvent en cas de symptomatologie cardiaque évolutive. L’ETT systématique annuelle se justifie après la 5 e année chez les porteurs de BP, éventuellement plus tôt chez les patients jeunes. Dans les autres cas, elle est justifiée en cas de nouveau symptôme ou suspicion de complication. Ses mesures seront comparées aux valeurs de l’ETT de référence. L’ETO sera envisagée si l’ETT est de qualité insuffisante et dans tous les cas de suspicion de DPV, notamment d’EI. Radiocinéma de valve et scanner cardiaque sont proposés en 3 e ligne. Les recommandations de la HAS 2012 diffèrent légèrement, en permettant une ETT systématique : tous les 3 ans chez les porteurs de VM aortique asymptomatique, tous les 3 mois pendant la grossesse, tous les ans chez les patients ayant une instabilité de l’anticoagulation, tous les 2 à 3 ans pour les porteurs d’homogreffe. Pour mémoire, les recommandations nord-américaines diffèrent légèrement en proposant l’ETT annuelle systématique chez les porteurs de BP seulement à partir de la dixième année (classe IIa, niveau de preuve C). Techniques d’exploration Échographie transthoracique L’imagerie 2D et TM étudie la morphologie de la PV, recherche des calcifications de BP ou des images tissulaires anormales de thrombus ou végétation, une réduction de cinétique des éléments mobiles en position ouverte ou fermée, voire une bascule de PV. En pratique, la rentabilité diagnostique de cette étape dépend beaucoup de l’échogénicité, de la position et de la nature de la PV, les VM étant sources d’artefacts intérieurs et postérieurs. La contribution du Doppler est majeur et beaucoup plus constante, avec ses différentes modalités : - Doppler couleur : flux antérograde, flux rétrograde, fuites pathologiques intra- ou paraprothétiques (présence, localisation, sévérité) ; - Doppler pulsé + continu, à confronter aux valeurs de base plutôt qu’aux valeurs de références publiées : * vitesse maximale (aortique 3 m/s, mitrale 1,9 m/s), * gradients moyen et maximal (moyen aortique 20 mmHg et moyen mitral 5 mmHg), * PHT mitrale (N 130 ms), * surface fonctionnelle par équation de continuité (aortique > 1,2 cm 2, mitrale > 2,0 cm 2) qui peut être indexée à la surface corporelle, à utiliser avec circonspection en raison des nombreux pièges sur l’estimation de la chambre de chasse, * index de perméabilité en position aortique (N > 0,30), nettement plus reproductible, * temps d’accélération en position aortique (N 80 ms), *quantification d’une fuite notamment par la fraction régurgitée ou le reflux télédiastolique dans la crosse pour une IA, tant la mesure du jet à son origine est souvent difficile liée à une géométrie complexe et aux artefacts sur le matériel prothétique. En pratique, un gradient moyen supérieur à 15-20 mmHg en position aortique ou 5-10 mmHg en position mitrale est suspect de DPV sténosante et incite à mesurer l’ensemble des indices. Le rendement de l’ETT seule sera meilleur dans le diagnostic de MPP, avec une obstruction dès l’examen initial et une surface fonctionnelle indexée basse, et dans le diagnostic de dégénérescence de BP, avec des cusps épaissies et calcifiées de mobilité réduite, pouvant prolaber, avec obstruction et/ou fuite pathologique intraprothétique. Dans les autres causes de DPV (thrombose, pannus, désinsertion, EI), son rendement est plus modeste. Par exemple, une fuite paraprothétique sur VM mitrale peut parfois se traduire uniquement par une élévation de gradient, le jet étant masqué en ETT par l’ombre de la prothèse. Dans tous les cas, l’ETT sera complétée pour évaluer la tolérance de la DFV. Échographie transœsophagienne Devant toute suspicion de dysfonction valvulaire, si l’ETT n’est pas concluante ou systématiquement si l’EI est évoquée, l’ETO offre un point de vue complémentaire, à haute résolution, avec une échogénicité plus constante et désormais la possibilité d’une imagerie 3D de qualité, compensant largement son caractère semi-invasif. La qualité technique est meilleure pour les prothèses mitrales, notamment sur leur versant auriculaire, en raison de l’anisotropie des ultrasons et des artéfacts majeurs à la traversée des matériaux non biologiques. Les indices Doppler recueillis sont analogues à l’ETT. Sa rentabilité diagnostique est particulièrement importante pour les thromboses de prothèse, les désinsertions et EI (végétations et/ou abcès), voire pour les dégénérescences de BP en cas de doute après l’ETT. Les lésions touchant le versant ventriculaire des prothèses mitrales, notamment mécaniques, seront plus difficiles à objectiver, malgré l’apport éventuel de l’inconstante voie transgastrique. Le diagnostic de pannus reste difficile, notamment en position aortique. Radiocinéma de valve Très accessible, il recherche une anomalie de cinétique des ailettes de VM uniquement, sans en préciser l’étiologie, voire une bascule de l’armature qui traduirait une désinsertion très étendue. IRM cardiaque Elle est particulièrement inadaptée au métal ou au carbone, qui peuvent en outre générer des artéfacts importants à leur voisinage. Pour
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :
Articles sur le même thème
Pagination
- Page 1
- Page suivante