Publié le
Lecture 11 mins
Qui orienter vers un centre d'angioplastie après thrombolyse ?
G. POCHMALICKI, Centre hospitalier de Provins
La prise en charge des infarctus du myocarde a fait l’objet de nouvelles recommandations de l’ESC, afin de guider le choix de la stratégie de reperfusion initiale entre thrombolyse initiale et angioplastie primaire.
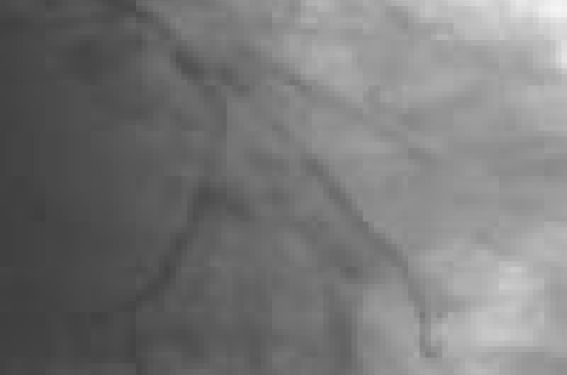
L'infarctus du myocarde (IDM) ST+ est souvent déclenché par la rupture d’une plaque vulnérable avec occlusion thrombotique occasionnant des dégâts myocardiques irréversibles dès 15 à 30 minutes. Après l’établissement du diagnostic deux approches sont possibles pour la primordiale revascularisation du vaisseau : la fibrinolyse médicamenteuse et l’angioplastie primaire. La fibrinolyse De nombreuses années se sont écoulées depuis GISSI qui, en 1986, a prouvé chez plus de 11 000 patients que la streptokinase IV réduit la mortalité des sujets traités dans les 6 premières heures de leurs symptômes. La fibrinolyse, en recanalisant l’occlusion, réduit la taille de la nécrose, améliore la fonction myocardique ainsi que la survie ; elle réduit les dégâts microcirculatoires dans la zone infarcie, les besoins en oxygène, inhibe l’accumulation des métabolites toxiques, accroît la disponibilité des substrats pour le métabolisme anaérobie et atténue les effets des médiateurs délétères pour les structures intracellulaires et les membranes. Rappelons que d’après le Fibrinolytic Therapy Trialists Group en particulier, la fibrinolyse dans les 6 premières heures permet d’éviter 30 à 50 décès sur 1 000 patients traités, avec un gain de survie persistant à 10 ans ! Bien que les fibrinolytiques de dernière génération revascularisent le vaisseau dans plus de deux tiers des cas, l’évolution spontanée est émaillée d’un taux de récidives ischémiques de 20 à 30 %, de réocclusions de 5 à 15 % et de récidive d’IDM de 3 à 5 %, la plupart des patients ayant des sténoses coronaires significatives après une thrombolyse même réussie. Les particularités du système de soins français Une des particularités du système de soins français est une organisation forte de la prise en charge des urgences extrahospitalières reposant sur les services d’aide médicale urgente (SAMU) qui assurent la régulation et la réception des appels et peuvent activer différents effecteurs, parmi lesquels les SMUR (structures mobiles d’urgences et réanimation) avec un premier intervenant souvent non cardiologue et une grande hétérogénéité résultante de la prise en charge des SCA ST+. En dépit d’un maillage avec des centres de référence ouverts 24 h/24, des système de télétransmission d’ECG, d’hélicoptères, la plupart des patients en particulier en zone rurale ne bénéficient pas d’angioplastie primaire dans les délais idéaux. Les véhicules du SMUR sont donc équipés, pour la plupart, des moyens diagnostiques et thérapeutiques permettant au besoin de mettre en route la reperfusion pharmacologique des IDM avant même d’arriver dans un établissement de soin, dans le but d’atteindre 75 % de reperfusés dans les trois premières heures. Cependant, les tentatives pour étendre aux patients le bénéfice de la revascularisation mécanique en les fibrinolysant initialement puis en les dilatant précocement ont été controversés par l’incidence élevée de saignements et d’événements ischémiques dans ASSENT 4 PCI. Actuellement, en France, les patients sont dans la plupart des cas pris en charge de façon conservatrice dans des centres non interventionnels avec thrombolyse initiale suivie d’un transfert pour angioplastie seulement en cas de non-reperfusion ou d’instabilité hémodynamique. Les critères qui conditionnent la stratégie de reperfusion sont les suivants : - délai écoulé depuis le début de la douleur, - gravité de la nécrose, - risque lié à l’emploi des thrombolytiques, - délai nécessaire pour initier une stratégie invasive. Le délai entre le début des symptômes et la reperfusion se décompose en : - temps « patient-dépendant » nécessaire au malade ou à son entourage pour reconnaître la gravité de son problème et appeler un médecin ; - temps « organisation-dépendant » ; - prise en charge médicalisée préhospitalière, mise en route de la thérapeutique et transport ; - délai de confirmation du diagnostic et début du traitement, c'est-à-dire délai « door to needle » de mise en route de la thrombolyse ou délai « door to balloon » chez les patients qui vont bénéficier d’une stratégie de reperfusion. Il est à noter qu’aux États-Unis, la « door » est assimilée à la porte de l’hôpital. En France, le SMUR, structure hospitalière ambulatoire déplace cette « door » en divers sites hors de l’hôpital. Ainsi, le délai « de la porte au ballon » correspond à la durée écoulée entre deux instants : celui du premier contact avec le médecin permettant grâce à l’ECG le diagnostic et celui du moment de l’inflation du ballon dans la coronaire ; - délai entre la mise en route de la thérapeutique et la restauration du flux coronarien. Les principaux facteurs péjoratifs pour le délai de prise en charge sont : l’âge élevé, le sexe féminin, le bas niveau socioéconomique, un seuil de résistance élevé à la douleur, un diabète, une perte de temps induite par une consultation préalable, une prise en charge le week-end ou en dehors des « heures ouvrables ». La fibrinolyse préhospitalière ; dans le monde réel, la thrombolyse peut être réalisée beaucoup plus précocement que l’angioplastie primaire ! Plusieurs études randomisées ont évalué la fibrinolyse préhospitalière et une métaanalyse suggère une baisse de la mortalité de 17 % étayée par l’étude CAPTIM dans les IDM ST+ recevant une fibrinolyse préhospitalière, comparativement à l’angioplastie primaire, nette lorsque les patients sont traités moins de 2 heures après le début des symptômes. Le plus grand gain est observé lorsque la reperfusion peut être débutée dans les 60 à 90 minutes. Au domicile ou aux urgences, un sus-décalage du segment ST ou un nouveau BBG couplé à une douleur thoracobrachiale ou moins typique, suggère l’occlusion d’une artère épicardique et doit conduire à débuter la stratégie de reperfusion. L’ECG 12 dérivations (ou mieux 18 dérivations) étant la clé de voûte du diagnostic, il doit être réalisé très vite. Les objectifs sont alors un délai « door to needle » 30 minutes pour l’instauration de la thrombolyse ou un délai « door to ballon » 90 minutes pour l’angioplastie. Au domicile, le SAMU doit donc opter entre la thrombolyse ou la stratégie invasive. Si la symptomatologie est présente depuis moins de trois heures, et l’accès à une salle interventionnelle immédiat, il n’y a pas de supériorité de l’une des deux stratégies. Au-delà de la 3e heure, le bénéfice de la fibrinolyse s’estompe au profit de l’angioplastie primaire. Dans les recommandations ESC 2008 La stratégie invasive est à privilégier si elle est réalisable 2 heures après le premier contact médical dans un centre expérimenté ouvert 24 h/24 et 7 j/7, en particulier en cas de nécrose à haut risque (insuffisance cardiaque, voire choc), de contre-indication à la thrombolyse ou de risque élevé d’hémorragie en particulier intracrânienne, de doute sur le diagnostic de nécrose aiguë. La thrombolyse vient en second choix, en l’absence de contre-indication, si l’angioplastie ne peut être réalisée en moins de deux heures, la salle de cathétérisme étant occupée ou non disponible, avec un délai probable de reperfusion trop long en raison du transport. Nous ne détaillerons pas le choix du fibrinolytique (le meilleur nous semble être la ténectéplase, fibrinospécifique et utilisable en bolus IV unique en dix secondes environ, à demi-vie courte, adaptable au poids du patient), ni les autres traitements adjuvants (aspirine, dose de charge de clopidogrel, enoxaparine, morphine, etc.), le tout chez un patient mis en condition (monitorage, voie veineuse, défibrillateur prêt). La thrombolyse, plus aisée à mettre en œuvre que l’angioplastie primaire, même en France où des centres interventionnels sont implantés dans nombre de régions, a pour elle l’avantage de sa simplicité ! Un transfert en urgence d’un centre hospitalier à un autre, interventionnel, est nécessaire si le patient est arrivé directement aux urgences et si la dilatation peut être débutée en 90 min après l’arrivée dans le premier hôpital receveur ou en 60 min par rapport à la thrombolyse dans l’hôpital receveur, ou s’il existe une contre-indication à la thrombolyse. Il en est de même dans le cas où la fibrinolyse échoue ou en cas d’ischémie récurrente. Reperméabilisation par le guide métallique d’une artère circonflexe et marginale en post-fibrinolyse d’une nécrose ST+. Résultat final après angioplastie. Des études contradictoires mais qui semblent plaider pour un transfert précoce vers une salle de cathétérisme après thrombolyse ! La dernière en date est TRANSFER-AMI ( Trial of Routine Angioplasty and Stenting after Fibrinolysis to Enhance Reperfusion in Acute Myocardial Infarction), présentée à l’ACC 2008, portant sur 1 030 patients à « risque » présentant un IDM de 12 heures avec mauvaise tolérance, fibrinolysés par TNK, sous aspirine, clopidogrel et héparine, se présentant dans un centre ne disposant pas d’angioplastie. Dans cette étude canadienne, le transfert en 6 heures vers un centre de coronarographie en vue d’une opacification systématique avec angioplastie semble supérieur à la stratégie dite conservatrice de transfert retardé à > 24 heures ou en présence de critères de non-reperfusion. Le critère de jugement primaire incluait à 30 jours décès, récidives d’infarctus et ischémiques, états de chocs et autres insuffisances cardiaques. Le délai moyen entre thrombolyse et cathétérisme a été de 3 heures dans le groupe pharmaco-invasif et de 27 heures dans le groupe standard. Cependant, une angioplastie de sauvetage a été réalisée dans 40 % des cas dans le groupe standard. L’incidence du critère primaire a été de 10,6 % dans le groupe pharmaco-invasif versus 16,5 % dans le groupe standard soit une réduction du risque relatif de près de 50 % (p = 0,001). Les événements hémorragiques n’ont pas été plus fréquents dans le groupe pharmaco invasif... Lors de sa présentation à Chicago, l’auteur fit le commentaire suivant : « la stratégie consistant à attendre 2 à 3 heures après la fibrinolyse, mais sans dépasser 6 heures, semble la bonne
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :
Articles sur le même thème
Pagination
- Page 1
- Page suivante